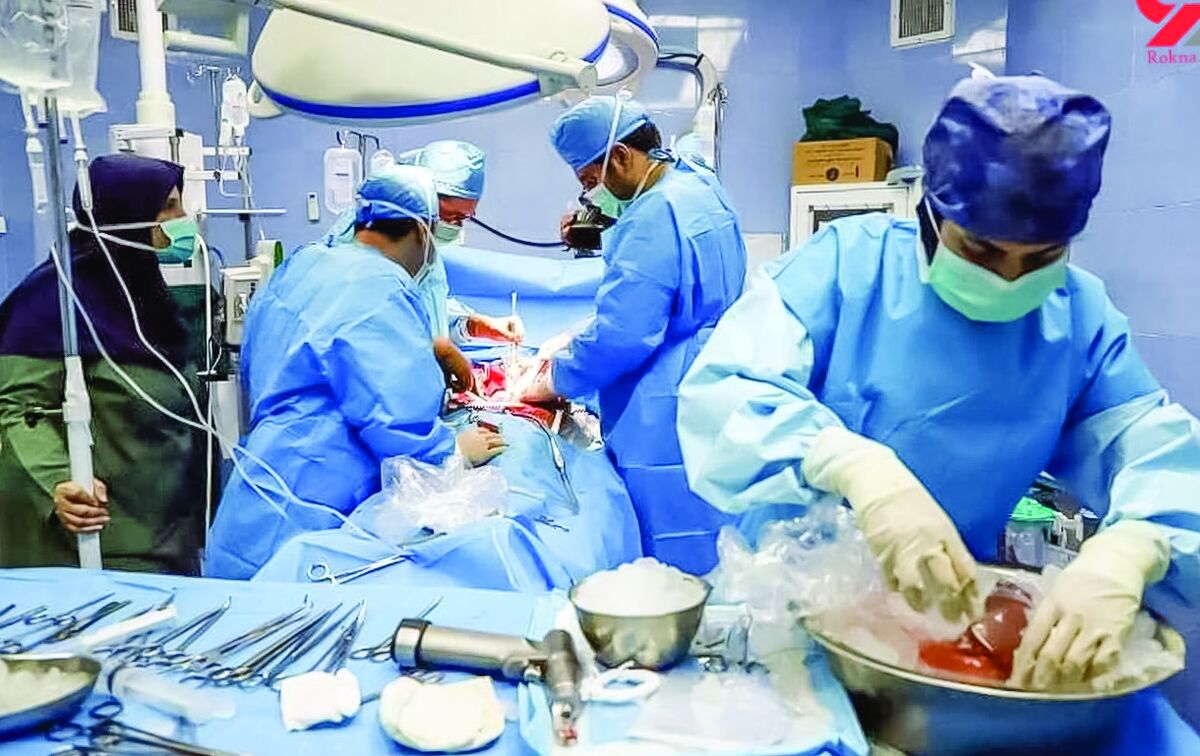
تصمیمی سخت همچون پیوند اعضا از فرد مرگ مغزی به بیماران نیز برگ دیگری است که باید آن را به این فصل افزود.
نامگذاری۳۱ اردیبهشت ماه به عنوان روز ملی اهدای عضو که میتوان آن را جشن «باز تولد همگانی» نامید، فرصتی است برای پاسداشت و تکریم تصمیمی چنین سخت و بیان اهمیت آن.
نور امیدی در دل بیماران
مسئول گروه پیوند و فراهمآوری اعضای وزارت بهداشت در گفتوگو با ما ضمن بیان تاریخچه پیوند اعضا در ایران میگوید: پیوند کلیه تا پیش از انقلاب به صورت بسیار محدود در کشور انجام میشد؛ اما پس از پیروزی انقلاب اسلامی و در سال ۶۸ با صدور فتوای امام راحل در خصوص پیوند ارگان از فرد مرگ مغزی به بیماران، نور امیدی بر زندگی گروه بسیاری از بیماران تابیده شد و سرانجام پس از ۱۴سال به تصویب مجلس رسید. با این گام، در سال۸۲ نخستین شبکه اهدای عضو در کشور دایر شد.
ساناز دهقانی در ادامه با بیان اینکه پیوند عضو آخرین راه درمان برای تعداد قابل توجهی از بیماران است و تاکنون علم پزشکی درمان جایگزینی برای آن پیدا نکرده، اضافه میکند: در حال حاضر بیش از ۲۰هزار بیمار نیازمند پیوند عضو در فهرست انتظار دریافت عضو پیوندی قرار دارند و روزانه بین ۷ تا ۱۰ نفر یعنی هر سه ساعت یک نفر از این افراد به دلیل نرسیدن عضو پیوندی فوت میکنند.
وی تصریح میکند: هر مورد مرگ مغزی میتواند تا هشت عضو و نسوج مختلف را اهدا کند. پیوند قلب و ریه معمولاً باید تا چهار ساعت و کبد تا هفت ساعت پس از خارج شدن از بدن اهداکننده انجام شود. همچنین سن، قد و وزن دهنده و گیرنده عضو باید مشابه باشد و حداکثر ۲۰ درصد اختلاف داشته باشند.
بالاترین آمار مرگ و میر کشور
وی همچنین میگوید: در کشور ما آمار تصادفات بسیار بالاست بهطوری که از آن به عنوان نخستین عامل مرگ و میر یاد میشود. سالانه حدود ۱۶هزار تصادف در کشور رخ میدهد که ۸هزار نفر از آنها با تابلو مرگ مغزی شناسایی میشوند و از این تعداد به طور میانگین ۴هزار نفر مناسب اهدای عضو هستند؛ با اینحال تنها ۲۵درصد خانوادههای این عده، به اهدای عضو عزیزانشان رضایت میدهند.
دهقانی در ادامه به جایگاه کشورمان در میان کشورهای اهداکننده عضو اشاره میکند و میگوید: سال گذشته در کشور ۹۲۶ اهدای عضو انجام شده که بر اساس شاخص PMP (میزان اهدای عضو از مرگ مغزی به ازای هر یک میلیون نفر جمعیت) این شاخص در ایران ۱/۱۱ بوده، البته سال ۱۳۹۸ یعنی پیش از شیوع کرونا ۳/۱۴ بوده؛ این شاخص در کشورهای اروپایی ۲۰ و در کشوری مثل اسپانیا ۳۵ بوده است. با این حال کشور ما در خاورمیانه رتبه نخست اهدای عضو و در سطح بینالملل رتبه سی و ششم را به خود اختصاص داده است.
تفاوت مرگ مغزی و کُما
مسئول گروه پیوند و فراهمآوری اعضای وزارت بهداشت ادامه میدهد: بیاطلاعی از مرگ مغزی و تفاوت آن با کُما، بیاعتمادی به تیم درمان، نگرانی از فروش اعضا و باورهایی همچون مُثله شدن جنازه متوفی مهمترین دلایلی است که خانواده بعضی از بیماران مرگ مغزی ضمن اشاره به آنها با اهدای عضو عزیزانشان مخالفت میکنند.
دهقانی در ادامه به تفاوت مرگ مغزی و کُما اشاره میکند و میگوید: در کُما یا اغما کاهش اعمال مغز اتفاق میافتد و احتمال برگشت هوشیاری وجود دارد، اما در مرگ مغزی برگشتناپذیر بودن همه فعالیتهای مغز مطرح است وهیچ شانسی برای بهبودی فرد پس از مرگ مغزی وجود ندارد.
وی اضافه میکند: مرگ مغزی پس از صدمه شدید به سر، خونریزی مغزی، سکته مغزی و یا نرسیدن طولانی مدت اکسیژن به مغز اتفاق میافتد که توقف پایدار و برگشتناپذیر همه اعمال مغز را رقم میزند و با وجود تمام پیشرفتهای علم پزشکی هنوز تاکنون هیچ امیدی برای بازگشت فعالیت مغز آسیب دیده وجود ندارد و چنین افرادی هرگز به زندگی بازنخواهند گشت و اگر جایی شنیده شود فردی با شرایط مشابه بهبود یافته به هیچ وجه صحت ندارد و لغت «مرگ مغزی» به اشتباه از سوی افراد غیر متخصص به جای «کما» برای او بهکار برده شده است. بنابراین هرچه مردم اطلاعات درستتری درباره مرگ مغزی و اهمیت اهدای عضو داشته باشند، بیماران نیازمند دریافت عضو کمتری جان خود را از دست میدهند.
پیش از اعلام مرگ مغزی معاینات متعدد پزشکی و اقدامات تشخیصی دقیقی توسط پزشکان متخصص و معمولاً توسط پنج پزشک طی دو مرحله انجام و در نهایت با معاینه و تشخیص نماینده پزشکی قانونی، مرگ بیمار تأیید میشود.
دهقانی همچنین درباره اهدای نسوج متوفیان میگوید: فرایند برداشت نسج با برداشت عضو تفاوت دارد؛ به این صورت که نسوج برداشت شده پس از گذشت ۶ ماه هنگامی که فرآوریهای لازم روی آنها صورت گیرد، قابل استفاده هستند و مانند عضو، امکان استفاده از آنها بلافاصله پس از برداشت وجود ندارد. البته در این زمینه نیز باید فرهنگسازی مناسب صورت گیرد، چرا که خانواده متوفیان با تصور اینکه بدن عزیزشان متلاشی میشود یا دیگر هیچ چیزی برای خاکسپاری باقی نمیماند، دربرابر برداشت نسوج مقاومت نشان میدهند؛ در حالی که اینگونه نیست و شکل بدنی متوفی تغییری نخواهد کرد.
صدرنشین اهدای عضو کشور
دهقانی با اشاره به اینکه اهدای عضو در شهرهایی که فرهنگ آن نهادینه شده و کارهای رسانهای بیشتری انجام شده بیشتر است، میگوید: در سه سال گذشته بالاترین PMP اهدای عضو مربوط به یزد بوده و استانهای سیستان و بلوچستان و ایلام با یک مورد اهدای عضو کمترین اهدای عضو را داشتهاند.
خبرنگار: اعظم طیرانی