پزشک اغلب بر اساس شرح حال و نتایج معاینه فیزیکی میتواند یک اختلال اسکلتی عضلانی را تشخیص دهد. آزمایشهای آزمایشگاهی، آزمایشهای تصویربرداری یا سایر روشهای تشخیصی گاهی برای کمک برای پزشک در تشخیص یا تأیید تشخیص ضروری هستند.
تاریخچه پزشکی
در طی ارزیابی اسکلتی عضلانی، پزشکان از افراد در مورد علائم اسکلتی- عضلانی سوال میکنند اما علائم دیگری مانند تب، لرز، کاهش وزن، بثورات پوستی، درد یا قرمزی چشم و علائم اختلالات قلبی، ریوی و گوارشی را نیز بررسی میکنند. این علائم دیگر ممکن است ناشی از اختلالات اسکلتی عضلانی مختلف باشد یا با آنها همراه باشد.
درد
درد شایعترین علامت اختلالات اسکلتی عضلانی است. پزشکان از افراد میخواهند که محل و شدت درد را توصیف کنند. آنها از افراد میخواهند که عواملی را که درد را تشدید یا تسکین میدهد فهرست کنند و توضیح دهند که آیا درد جدید است یا عودکننده.
سفتی، سختی
افرادی که اختلالات اسکلتی عضلانی دارند اغلب مفاصل خود را سفت میبینند (یعنی افراد هنگام تلاش برای حرکت دادن مفصل احساس مقاومت میکنند). پزشکان از مردم میخواهند که به طور خاص سفتی خود را توصیف کنند زیرا مردم اغلب از کلمه "سفتی" برای توصیف ضعف یا خستگی شدید استفاده میکنند اما از نظر پزشکان "سفتی" به معنای دشواری حرکت مفاصل است. پزشکان سفتی را از بیمیلی به حرکت به دلیل درد ناشی از حرکت تشخیص میدهند.
بیثباتی مفصل
افراد ممکن است ناپایداری مفصل داشته باشند (به عنوان مثال، لرزش یا کمانش مفصل)، که نشان دهنده ضعف رباطها یا سایر ساختارهایی است که مفصل را تثبیت میکنند. کمانش اغلب در زانو اتفاق میافتد. پزشک در طول معاینه فیزیکی به دنبال موارد خاصی است که بستگی به این دارد که به چه اختلال یا آسیبی مشکوک است.
معاینات بدنی
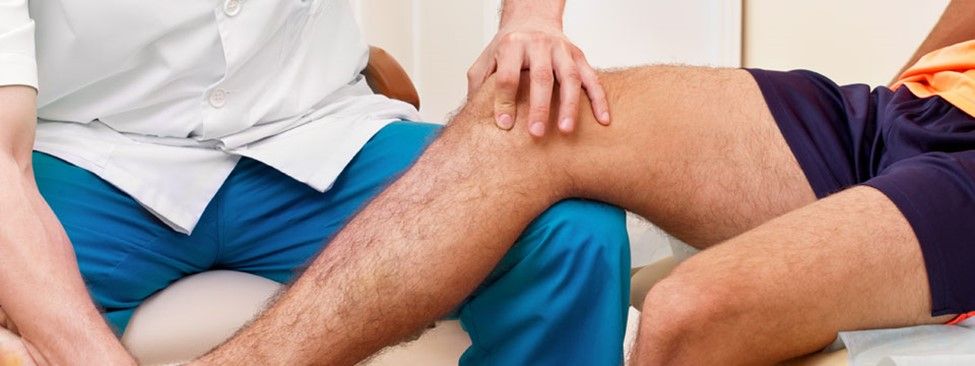
پزشک ممکن است سطوح استخوانها و مفاصل را برای تشخیص حساسیت، گرما، مایع در مفاصل یا شکل غیرعادی حس کند، بهویژه اگر به شکستگی، تومور یا عفونت استخوان مشکوک باشد. شکستگیهای فشاری ستون فقرات ناشی از پوکی استخوان و شکستگیهای استرسی ممکن است در ابتدا بسیار دردناک باشند اما ممکن است هیچ شکل غیرطبیعی وجود نداشته باشد. برجستگیهای غیر طبیعی در سطح پوست به خصوص در پاشنه پا ممکن است نشان دهنده این باشد که دچار خارپاشنه شده اید.
تستهای آزمایشگاهی
آزمایشات آزمایشگاهی اغلب برای تشخیص اختلال اسکلتی عضلانی مفید هستند. به عنوان مثال، میزان رسوب گلبولهای قرمز، آزمایشی است که میزان ته نشین شدن گلبولهای قرمز خون در ته لوله آزمایش حاوی خون را اندازهگیری میکند. تست سرعت رسوب گلبول قرمز معمولاً در صورت وجود التهاب افزایش مییابد. با این حال، از آنجایی که التهاب در بسیاری از شرایط رخ میدهد، سرعت رسوب گلبولهای قرمز به تنهایی تشخیصی را ایجاد نمیکند.
سطح کراتین کیناز (آنزیم طبیعی ماهیچهای که به بیرون نشت میکند و در صورت آسیب دیدن عضله در جریان خون آزاد میشود) نیز ممکن است آزمایش شود. سطح کراتین کیناز زمانی که تخریب گسترده عضله وجود دارد افزایش مییابد.
برای شناسایی افرادی که دارای یک ژن خاص (HLA-B27) هستند، میتوان آزمایش خون انجام داد. افرادی که این ژن را دارند در معرض افزایش خطر ابتلا به اسپوندیلوآرتریت هستند، گروهی از اختلالات که میتواند باعث التهاب پشت و سایر مفاصل و همچنین علائم دیگری مانند درد چشم و قرمزی و بثورات پوستی شود.
تستهای تصویربرداری
انواع مختلف تستهای تصویربرداری میتوانند به پزشکان در تشخیص اختلالات اسکلتی عضلانی کمک کنند.
اشعه ایکس
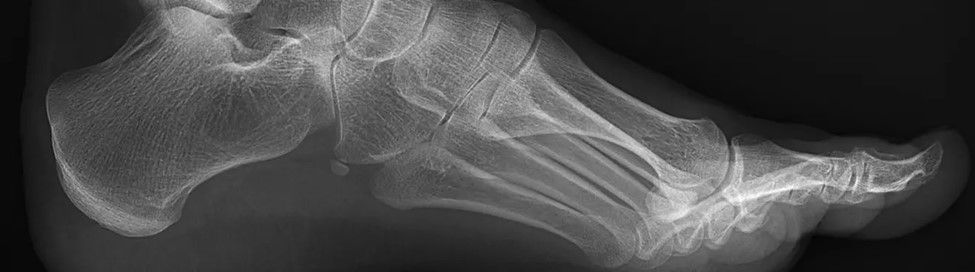
اگر علائمی مانند بیرون زدگی دیسک گردن دارید، معمولاً اولین آزمایش تصویربرداری با اشعه ایکس انجام میشود. آنها برای تشخیص ناهنجاریهای استخوانی مانند درد قوس پا بسیار مفید هستند و برای ارزیابی نواحی دردناک، تغییر شکل یا مشکوک به غیر طبیعی بودن استخوان استفاده میشوند. اغلب، اشعه ایکس میتواند به تشخیص شکستگیها، تومورها، جراحات، عفونتها و بدشکلیها کمک کند. همچنین، گاهی اوقات عکسبرداری با اشعه ایکس برای نشان دادن تغییراتی که تایید میکند فرد دارای نوع خاصی از آرتریت است، مفید است. اشعه ایکس، بافتهای نرم مانند ماهیچهها، بورسها، رباطها، تاندونها یا اعصاب را نشان نمیدهد. برای کمک به تعیین اینکه آیا مفصل در اثر آسیب، آسیب دیده است یا خیر، پزشک ممکن است از یک عکس اشعه ایکس معمولی (بدون استرس) یا عکسی که از مفصل تحت فشار ناشی از موقعیتهای خاص گرفته شده است (اشعه ایکس استرسی) استفاده کند.
اسکن استخوان
اسکن استخوان (نوعی اسکن رادیونوکلئیدی) یک روش تصویربرداری است که گهگاه برای تشخیص شکستگی استفاده میشود، بهویژه اگر آزمایشهای دیگر مانند اشعه ایکس ساده و توموگرافی کامپیوتری (CT) یا تصویربرداری رزونانس مغناطیسی (MRI) آشکار نباشد. اسکن استخوان شامل استفاده از یک ماده رادیواکتیو (پیرو فسفات با برچسب تکنسیوم-99m) است که توسط هر استخوان بهبودی جذب میشود. این روش همچنین میتواند زمانی انجام شود که به عفونت استخوان یا توموری که از سرطان در سایر نقاط بدن گسترش یافته است مشکوک باشند. اگرچه اسکن استخوان ممکن است مشکلی را در استخوان نشان دهد، اما ممکن است نشان ندهد که مشکل شکستگی، تومور یا عفونت است. ماده رادیواکتیو از طریق ورید (داخل وریدی) داده میشود و توسط دستگاه اسکن استخوان شناسایی میشود که تصویری از استخوان ایجاد میکند که میتوان آن را روی صفحه کامپیوتر مشاهده کرد.
توموگرافی کامپیوتری (CT) و تصویربرداری رزونانس مغناطیسی (MRI)
توموگرافی کامپیوتری (CT) و تصویربرداری رزونانس مغناطیسی (MRI) جزئیات بسیار بیشتری را نسبت به اشعه ایکس معمولی ارائه میدهد و ممکن است برای تعیین میزان و محل دقیق آسیب انجام شود. همچنین میتوان از این تستها برای تشخیص شکستگیهایی که در اشعه ایکس قابل مشاهده نیستند استفاده کرد.
ام آر آی به ویژه برای تصویربرداری از عضلات، رباطها و تاندونها ارزشمند است. اگر تصور شود که علت درد یک مشکل شدید بافت نرم باشد (به عنوان مثال، پارگی یک رباط یا تاندون اصلی یا آسیب به ساختارهای مهم داخل مفصل زانو) میتوان از MRI استفاده کرد.
CT در صورتی مفید است که ام آر آی توصیه نشود یا در دسترس نباشد. سی تی، افراد را در معرض پرتوهای یونیزان قرار میدهد. با این حال، MRI برای تصویربرداری از برخی ناهنجاریهای استخوانی مانند شکستگیهای کوچک لگن، بهتر از سی تی اسکن است. مدت زمانی که فرد برای انجام CT صرف میکند بسیار کمتر از MRI است. MRI گرانتر از سی تی اسکن است و به استثنای مواردی که از یونیتهای طرف باز استفاده میشود، بسیاری از افراد در داخل واحد MRI احساس تنگناهراسی میکنند.
سونوگرافی
سونوگرافی بیشتر و بیشتر برای شناسایی التهاب در داخل و اطراف مفاصل و پارگی یا التهاب تاندونها استفاده میشود. سونوگرافی همچنین به عنوان راهنما در مواقعی که نیاز است سوزن در مفصل قرار داده شود (مثلاً برای تزریق دارو یا برداشتن مایع مفصلی) استفاده میشود. به عنوان جایگزینی برای توموگرافی کامپیوتری (CT) و تصویربرداری رزونانس مغناطیسی (MRI)، سونوگرافی ارزانتر است و برخلاف CT، بدون قرار گرفتن در معرض اشعه است.
سایر آزمایشات تشخیصی
برای کمک به پزشکان در تشخیص اختلالات اسکلتی- عضلانی، گاهی به روشها و آزمایشهای دیگری نیاز است.
آزمایشات عصب و عضله
مطالعات هدایت عصبی به تعیین اینکه آیا اعصاب تامین کننده ماهیچهها به طور طبیعی کار میکنند یا خیر کمک میکند. الکترومیوگرافی که معمولاً همزمان با مطالعات هدایت عصبی انجام میشودآزمایشی است که در آن تکانه های الکتریکی در ماهیچه ها برای کمک به تعیین میزان رسیدن تکانه های اعصاب به اتصال بین اعصاب و عضلات (اتصال عصبی عضلانی) است.
تست نوار عصب و عضله همراه با الکترومیوگرافی، به نشان دادن اینکه آیا مشکلی در درجه اول در موارد زیر وجود دارد یا خیر کمک میکند:
-
عضلات (مانند میوزیت یا دیستروفی عضلانی)
-
سیستم عصبی (مغز، نخاع و اعصاب) که عضلات را کنترل میکند (مانند سکته مغزی، مشکل نخاع یا پلی نوروپاتی)
-
اتصال عصبی عضلانی (مانند میاستنی گراویس)
مطالعات هدایت عصبی به ویژه برای تشخیص اختلالات اعصاب محیطی، مانند سندرم تونل کارپال و فلج عصب اولنار مفید است.
آسپیراسیون مشترک
آسپیراسیون مفصل برای تشخیص برخی مشکلات مفصلی استفاده میشود. به عنوان مثال، این روش مستقیمترین و دقیقترین راه برای تعیین این است که آیا درد و تورم مفاصل ناشی از عفونت است یا آرتریت مرتبط با کریستال (مانند نقرس) است. برای این روش، پزشک ابتدا یک داروی بیحسی را برای بیحس کردن ناحیه تزریق میکند. سپس پزشک سوزن بزرگتری را به فضای مفصل وارد میکند (گاهی اوقات با هدایت سونوگرافی)، مایع مفصلی (مایع سینوویال) را بیرون میکشد (مایع سینوویال) و مایع را زیر میکروسکوپ بررسی میکند. پزشک تا جایی که ممکن است مایع را خارج میکند و رنگ و شفافیت آن را یادداشت میکند. آزمایشهای دیگری مانند شمارش و کشت گلبولهای سفید روی مایع انجام میشود. پزشک اغلب پس از تجزیه و تحلیل مایع میتواند تشخیص دهد




























نظر شما